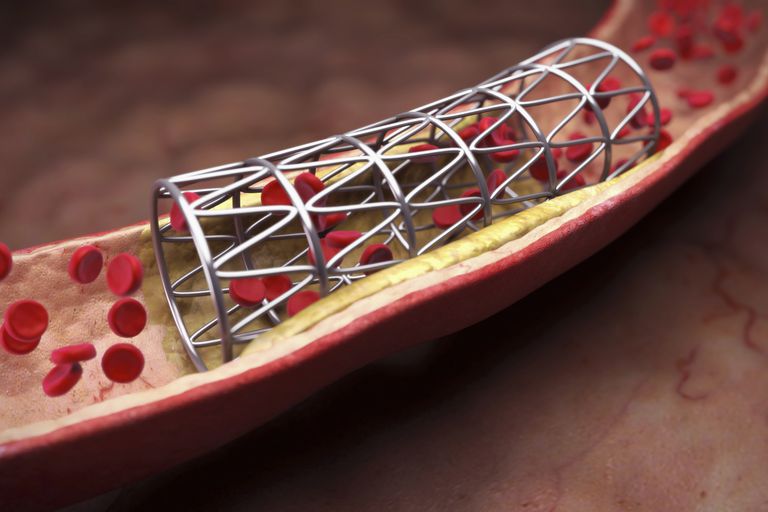
L’avvento di angioplastica e stenting ha rivoluzionato la terapia della malattia coronarica. Invece di prendere molti farmaci per l’angina, e invece di avere un intervento chirurgico di bypass maggiore, una persona con significative placche coronariche può avere la procedura di cateterizzazione ambulatoriale in cui il blocco viene dilatato con un palloncino (angioplastica) e l’arteria viene quindi mantenuta aprire con uno stent.
Stenting è diventato così di routine e conveniente, e le immagini prima e dopo dell’arteria malata sono così sorprendenti (anche un tipico quinto selezionatore sarebbe impressionato), che i benefici di questa procedura sono intuitivamente ovvi per dottore e paziente allo stesso modo. Di conseguenza, molte se non la maggior parte delle pratiche di cardiologia sono diventate quasi interamente basate sugli stent.
Una cascata di problemi
Ma sotto la superficie, l’uso di angioplastica e stent ha sempre creato nuovi problemi, richiedendo nuove soluzioni, che a loro volta creano nuovi problemi. La cascata del problema – soluzione – problema – soluzione – problema è andata così:
Nei primi tempi, l’angioplastica veniva usata da sola. La placca è stata "distrutta" con un palloncino, aprendo l’arteria bloccata. Ma è apparso subito evidente che una parte sostanziale dei pazienti ha avuto una ristenosi – la ricrescita del tessuto, in risposta al trauma dell’angioplastica – che avrebbe gradualmente bloccato l’arteria.
Gli stent (tubi a maglie metalliche espandibili) sono stati sviluppati per mantenere l’arteria aperta dopo l’angioplastica e diminuire la restenosi. Gli originali stent di metallo nudo (BMS) hanno aiutato un bel po ‘(riducendo il rischio di restenosi di circa la metà), ma l’incidente di restenosi è rimasto abbastanza alto da risultare problematico. Quindi sono stati sviluppati stent a rilascio di farmaco (DES).
Questi DES sono rivestiti con uno dei numerosi farmaci che inibiscono la crescita dei tessuti e, di conseguenza, il problema della restenosi è stato ridotto al minimo.
Ma con l’uso diffuso del DES, è stato riconosciuto il problema della trombosi tardiva dello stent. La trombosi da stent, la coagulazione improvvisa e solitamente catastrofica dell’arteria coronaria nel sito dello stent, è sempre stata un problema per alcune settimane o mesi dopo il posizionamento dello stent. Il rischio di trombosi dello stent precoce è notevolmente ridotto dall’uso di due farmaci antipiastrinici che inibiscono la coagulazione (la cosiddetta "terapia duplice anti-piastrinica" o DAPT). Then Ma poi
trombosi dello stent tardivo – la trombosi che si è verificata un anno o più dopo il posizionamento dello stent – è diventata un problema evidente con l’uso diffuso del DES. Mentre l’episodio di trombosi tardiva rimane piuttosto basso – si stima che si verifichi in uno su 200 – 300 pazienti ogni anno dopo il primo anno – è quasi sempre un evento catastrofico, che porta alla morte o al danno cardiaco maggiore. Il rischio di trombosi dello stent tardivo è considerato da alcuni esperti superiore rispetto al DES rispetto al BMS, probabilmente perché il farmaco che inibisce la crescita del tessuto lascia il metallo dello stent esposto al sangue e quindi potenzialmente innesca la coagulazione. Leggi il problema in corso di trombosi dello stent.
A causa della minaccia di trombosi tardiva, si raccomanda ora di continuare il DAPT per almeno un anno dopo il posizionamento dello stent. Ma le nuove informazioni provenienti dallo studio DAPT pubblicato di recente (novembre 2014) stanno inducendo molti medici a raccomandare che il DAPT sia continuato per almeno 30 mesi dopo il posizionamento dello stent, e possibilmente per sempre.
- Sfortunatamente, DAPT stesso causa notevoli difficoltà in molti pazienti. I pazienti che assumono DAPT sono molto più soggetti a problemi di sanguinamento, alcuni dei quali possono essere pericolosi per la vita. Trauma significativo (come un incidente d’auto) durante l’assunzione di DAPT può trasformare un infortunio moderato in uno fatale.
E controllare il sanguinamento durante l’intervento chirurgico in un paziente che assume DAPT è quasi impossibile, quindi quasi nessun chirurgo opererà su un paziente che assume questi farmaci. Allo stesso tempo, le prove dimostrano che se il DAPT viene interrotto per qualsiasi motivo dopo uno stent – anche diversi anni dopo che lo stent è stato posizionato – vi è un picco immediato nell’incidente di trombosi dello stent.
Ulteriori informazioni su DAPT.
Quindi i pazienti dopo aver ricevuto uno stent possono trovarsi in un posto insostenibile. Il loro chirurgo potrebbe insistere sul fatto che essi interrompano il loro DAPT in modo che possano avere la loro cistifellea fuori o l’anca sostituita, e il loro cardiologo potrebbe insistere sul fatto che non interromperanno mai il loro DAPT, per nessuna ragione.
- Fare la domanda giusta
Troppi cardiologi iniziano con il "fatto" che gli stent sono ovviamente il trattamento di scelta, e poi chiedono, "Dato che è necessario uno stent, come ottimizzare l’esito del mio paziente?" Se si assiste a qualsiasi cardiologia moderna conferenza, troverete diversi esperti coinvolti in dibattiti polemici sull’ottimizzazione dei risultati dei pazienti dopo l’uso degli stent. Dopotutto, il BMS dovrebbe essere usato al posto del DES? L’ultima generazione di DES è più sicura delle generazioni precedenti? DAPT dovrebbe essere somministrato per 6 mesi, 12 mesi, 30 mesi, per sempre? Che dire dei pazienti con stent che hanno problemi di sanguinamento o che hanno bisogno di un intervento chirurgico?
Se sei un paziente con malattia coronarica e il medico sta raccomandando uno stent, dovresti alzare il segnale di stop e chiedere al tuo medico di riconsiderare la sua premessa. Considerati i problemi e le domande senza risposta che riguardano l’uso di qualsiasi stent, è davvero necessario uno stent? Sono disponibili altri trattamenti che possono essere applicati prima di ricorrere a uno stent?
Se sta avendo una sindrome coronarica acuta – angina instabile o infarto – allora il medico ha quasi certamente ragione. Sei in notevole pericolo immediato a causa di una instabile placca coronarica e l’angioplastica / stent è molto probabilmente l’approccio migliore per stabilizzare il tuo stato cardiaco.
Ma se sei "solo" affetto da angina stabile, o se hai un blocco significativo che non produce alcun sintomo, allora l’angioplastica e lo stent non sono certo l’unica opzione – e probabilmente non è l’opzione migliore. I risultati sono generalmente buoni o migliori con la terapia medica e i cambiamenti dello stile di vita. E ricorda che uno stent non è una proposta fatta una volta sola; se si ottiene uno stent, si sarà in terapia medica a lungo termine – terapia medica molto seria – comunque. Inoltre, molti esperti stanno ora mettendo in dubbio l’efficacia della terapia dello stent per l’angina stabile.
Quindi: devi chiedere al tuo medico di fare un passo indietro. Piuttosto che assumere che uno stent è la risposta, e quindi concentrarsi su tutti i problemi medici che ne derivano non appena viene utilizzato uno stent, il medico dovrebbe invece chiedere "Date le condizioni cardiache, lo stato di salute generale e la prospettiva di questo paziente, speranze e aspirazioni, qual è la terapia ottimale per la sua malattia coronarica? "Di solito ci sono un certo numero di opzioni di trattamento – e tutte dovrebbero essere considerate.
Informazioni sul trattamento della malattia coronarica.
Uno stent può infatti rivelarsi la risposta giusta, ma è una decisione che può essere presa solo dopo aver posto la domanda giusta.
- Hai veramente bisogno di uno stent?

